はじめに
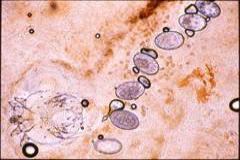
疥癬は疥癬虫(ヒゼンダニともいう)(図1)が人の皮膚に寄生して起こる皮膚病です。布団や絨毯、畳に生息しているダニとは別の種類のダニです。近年、高齢者の施設や病院での流行が問題になっています。
感染経路と感染力
大半は疥癬にかかっている人に直接、接触することによりうつります。具体的には介護したり、添い寝、遊戯、性行為などです。そのため、施設、家族、恋人などの間でよく感染します。感染してからかゆみや発疹がでるまでに4~6週間かかります。疥癬虫は乾燥に弱く、人の体を離れると数時間で死んでしまいますのである程度、密接な接触がないとうつりません。
疥癬虫の生態
疥癬虫の卵は皮膚の中で2~3日で孵化します。孵化した幼虫は3~4日で脱皮し若虫になり、さらに5~6日で脱皮して成虫になります。成虫のオスとメスは皮表で交尾し、交尾した後、メスだけが皮膚の一番外側の角層の中にもぐってトンネルを掘ります。そしてメスは毎日2~4個ずつ卵を産みます。
症状の特徴
通常の疥癬では、夜間に激しいかゆみをきたし、以下の3種類の発疹がでます。それは
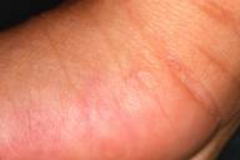
1)手や手首、肘、足、足首、外陰部などに疥癬トンネル(図2)
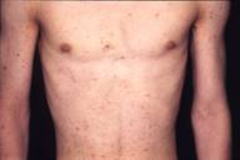
2)赤くて小さなブツブツ(図3)
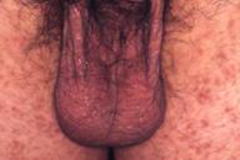
3)外陰部やお尻にできやすい赤褐色のシコリ(図4)です。
疥癬の発疹のひどさはまちまちで、顔、頭を除く全身に症状がでるほどひどい人もいれば、数ヶ所だけの人もいます。疥癬の症状は疥癬虫の糞や、虫や卵の表面のねばねばした分泌物に対する一種のアレルギー反応により生じると考えられています。
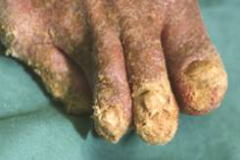
特別な病型として角化型疥癬(別名:痂皮型疥癬、ノルウェー疥癬)があります。全身の皮膚に症状がでて、真赤になり、一部の皮膚が厚いかさぶたにおおわれます。また爪は、濁って厚くもり上がってきます(図5)。かゆみはある場合とない場合と両方あります。普通は重症な内科疾患があって体力や免疫力が低下している人にみられます。
疥癬の診断
疥癬では、しばしば湿疹、虫さされ、じんましんなどと似た病状がみられます。診断を確定するには皮膚から疥癬虫や虫卵を検出することが重要です。最近はダーモスコピーという皮膚を拡大して見ることのできる機器を使用することもあります。しかし、検出が困難なことも多いのが実状です。その場合には皮膚の病状と家族や周囲の人たちに同じような症状の人がいるかどうかで診断します。
治療
現在、疥癬に保険適用となっている薬剤はイオウ外用剤とイベルメクチン(内服薬)だけです。ほかにもクロタミトン、γ-BHC含有外用剤、安息香酸ベンジル含有外用剤もよく使用されています。というのはイオウ外用剤とイベルメクチンで100%治るわけではないし、肝臓が悪くて内服できない等の条件があると、ほかの薬剤に頼るほかないからです。どの治療法を選択するかは主治医と相談して総合的に判断すべきでしょう。イベルメクチンによる治療を行うときは内服前と内服5~7日後に血液検査(白血球数、肝機能など)を実施することが望ましいとされています。
治癒の判定
1~2週間隔で2回連続してヒゼンダニを検出できず、疥癬トンネルの新生がない場合に治癒とします。ただ、その後もかゆみや発疹がでたときはその都度、皮膚科医による判定が必要です。
生活上の注意
疥癬虫は人から離れると数時間で死にますので掃除機をかければ殺虫剤などを部屋に散布する必要はありません。衣類やシーツも普通の洗濯で十分です。角化型疥癬の場合は皮膚に寄生している疥癬虫の数が桁違いに多いため、対策や治療が通常の疥癬とは異なります。特に集団発生に対する対策が重要です。専門医の指示で治療してください。
(厚木市:林皮ふ科クリニック・林 正幸)